15 outubro 2015
Em pleno século 21, eua convivem com a peste, que matou milhões na idade média
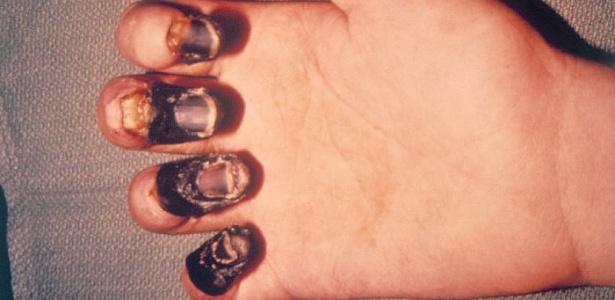
Peste
bubônica, a forma mais comum da doença, afeta os nódulos linfáticos e causa
gangrena.
Os
Estados Unidos levaram o homem à Lua há quase 50 anos, mas americanos ainda
morrem de uma doença que arrasou a Europa na Idade Média.
Por que
isso ocorre?
A chamada
peste negra causou cerca de 50 milhões de mortes na África, Ásia e Europa no
século 14. A epidemia dizimou metade da população europeia.
O último
surto em Londres foi a Grande Praga de 1665, que matou um quinto dos moradores
da cidade. Depois houve uma pandemia na China e na Índia no século 19, que
ceifou mais de 12 milhões de vidas.
A doença,
contudo, não ficou relegada ao porão da história. Ainda é endêmica (mantida sem
necessidade de contaminação do exterior) em Madagascar, na República Democrática
do Congo e no Peru. E o mais surpreendente é que ela ainda mata pessoas nos
EUA.
Até o
momento há registros de 15 casos no país em 2015, com quatro mortes - ante uma
média de sete casos por ano neste século, segundo o Centro para Controle e Prevenção
de Doenças (CDC, na sigla em inglês) do governo americano.
A
bactéria responsável pela doença - Yersinia pestis - entrou nos EUA em 1900,
por meio de barcos a vapor infestados de ratos, de acordo com Daniel Epstein,
da Organização Mundial da Saúde (OMS).
"A
praga era bastante presente (nos EUA), com epidemias em cidades portuárias da
costa oeste. Mas o último surto urbano da praga foi em Los Angeles em 1925. Daí
se espalhou por meio de ratos do campo, e assim se entrincheirou em partes do
país", afirma Epstein.
Se não
for tratada, a doença - tipicamente transmitida a humanos por pulgas - tem um
índice de mortalidade de 30% a 60%. Antibióticos, contudo, são efetivos se há
diagnóstico precoce.
A praga
Mais de
80% dos casos nos EUA são de peste bubônica, a forma mais comum da doença, que
afeta os nódulos linfáticos e causa gangrena. Há outros dois tipos, a séptica,
que causa infecção no sangue, e a pneumônica, que afeta os pulmões.
A doença
pode ser difícil de identificar em seus estágios iniciais, porque os sintomas,
que normalmente se desenvolvem após sete dias, parecem com o de uma gripe comum
- um teste de laboratório pode confirmar o diagnóstico.
A maioria
dos casos ocorre no verão, quando as pessoas passam mais tempo em áreas
externas. Essas áreas nos EUA são os Estados do Novo México, Arizona,
Califórnia e Colorado, segundo o CDC.
"O
conselho é se precaver contra mordidas de pulgas e não manusear carcaças de
animais em áreas endêmicas da praga", diz Epstein.
Todos os
casos de 2015 no país foram registrados nesses Estados, ou outros Estados a
oeste do meridiano 100, que divide o país no meio - Amesh Adalja, um
especialista em doenças infecciosas da Universidade de Pittsburgh, refere-se a
esse meridiano como a "linha da praga".
"O
cão-da-pradaria (mamífero roedor) é o principal meio de transmissão da praga, e
ele se concentra a oeste do meridiano 100", diz Adalja. A geografia e o
clima do oeste dos EUA favorecem a presença desses roedores, e como eles são
"animais sociais", acabam contribuindo na proliferação de pulgas
infectadas.
O
furão-do-pé-preto e o lince-do-Canadá são outras espécies suscetíveis, afirma
Danielle Buttke, epidemiologista do Serviço Nacional de Parques dos EUA.
A
existência desses "reservatórios animais" explica a dificuldade em
erradicar a praga, afirmam especialistas.
A única doença humana erradicada até o momento, a varíola, não existe em animais. O mesmo ocorre com a poliomielite, que a OMS trabalha para erradicar, mas ainda é endêmica em três países - Nigéria, Afeganistão e Paquistão (e também na Síria desde a atual guerra civil).
"A
não ser que exterminemos os roedores, (a praga) sempre vai estar por aí",
afirma Epstein.
Por outro
lado, cientistas no Centro Nacional de Saúde da Vida Selvagem dos EUA vêm
trabalhando com parques no desenvolvimento de vacinas orais para proteger
furões-do-pé-preto e cães-da-pradaria - esses últimos parecem preferir iscas
com sabor de manteiga de amendoim.
Uma
vacina injetável para os furões também foi criada. Isso abre a possibilidade de
eliminar a doença nesses animais, ao menos nos parques nacionais mais visitados
dos EUA.
A
pesquisa sobre a doença está em um estágio "vibrante", afirma Adalja,
com cientistas trabalhando em diagnósticos e vacinas humanas efetivas.
Isso
ocorre porque a praga foi classificada como uma "arma biológica categoria
A", segundo o pesquisador. Uma média de sete casos por ano é uma coisa,
mas o risco de uma guerra biológica, ainda que remoto, é algo bem diferente.
14 outubro 2015
Sangue oculto nas fezes.
O exame
de sangue oculto nas fezes, como o próprio nome diz, analisa a presença de
sangue nas fezes que não podem ser vistos a olho nu.
Um
resultado positivo para esse exame indica que o paciente está sofrendo algum
sangramento no intestino grosso, que pode ser consequência de uma inflamação,
trauma ou câncer colorretal.
O
paciente faz a coleta das fezes frescas em casa ou no hospital e leva a amostra
para ser analisada em laboratório.
A
pesquisa de sangue oculto nas fezes deve ser realizada por homens e mulheres a
partir dos 40 anos ou que possuem histórico familiar de câncer colorretal.
Ele
também pode ajudar a identificar pólipos no cólon e reto ou doenças
inflamatórias intestinais, como doença de Chron ou colite.
O
exame também pode ser usado no controle de doenças inflamatórias intestinais,
na possibilidade de alergia à proteína do leite de vaca ou outras causas de
inflamação no intestino grosso. Ele não é usado para diagnóstico de doenças que
acometem a parte alta do intestino ou estômago.
Preparo para o exame:
- Não usar medicamentos irritantes da mucosa gástrica (ácido acetilsalicílico, anti-inflamatórios, corticoides, etc). Se utilizar, informar ao laboratório no momento da entrega do material
- Evitar sangramento gengival (com escova de dentes, palito, etc). Se ocorrer, informar ao laboratório no momento da entrega do material.
- Dieta específica de três dias e no dia da coleta do material. A dieta deve ser com exclusão de:
- Carne (vermelha e branca);
- Vegetais (rabanete, nabo, couve-flor, brócolis e beterraba);
- Leguminosas (soja, feijão, ervilha, lentilha, grão-de-bico e milho);
- Azeitona, amendoim, nozes, avelã e castanha.
No geral,
a dieta é solicitada por conta do método usado para identificação do sangue
oculto nas fezes.
Dependendo
do laboratório, o método usado não consegue fazer distinção entre sangue humano
e sangue de outros animais, sendo contraindicada a ingestão de carnes. Outras
restrições podem acontecer para não correr o risco desses alimentos presentes
nas fezes reagirem com os componentes químicos usados para análise da coleta.
Como é Realizado:
Em
frascos próprios para você fazer a coleta. A evacuação deve ser feita
diretamente no frasco ou então em vaso limpo e seco, para não correr o risco de
a amostra ser contaminada com outros micro-organismos. O ideal é que sejam
feitas coletas de todas as evacuações do dia, para que você tenha ali o
material que passou por todo o intestino.
O
frasco deve ser bem fechado e identificado (contendo nome do paciente, idade e
data da coleta), para então ser encaminhado ao laboratório - o ideal que a
entrega seja feita no mesmo dia da coleta. Se não há possibilidade de encaminhar
a amostra fresca ao laboratório, esta deve ser mantida a baixas temperaturas
(5º a 10º C) e encaminhada ao laboratório assim que possível, mantendo
refrigerado por no máximo 14 horas.
A análise das fezes pode ser feita com base nesses princípios:
Reação de Benzidina
Consiste
em espalhar uma pequena quantidade de fezes sobre um papel de filtro, gotejando
duas a três gotas de água oxigenada sobre o material. Em seguida, deve-se
adicionar igual volume de solução de benzidina, observando o desenvolvimento de
cor. Caso o resultado dê positivo, as fezes ganham uma coloração esverdeada ou
azul.
Reação de Meyer - Johannesen
Nesse
caso, as fezes são colocadas em uma lâmina de laboratório junto de um líquido,
e depois transferir 5 ml dessa mistura para um tubo de ensaio e adicionar 1 ml
de reativo de Meyer-Johannesen (uma mistura de fenolftaleína, hidróxido de
potássio anidro, agua destilada e zinco em pó). Depois são acrescentadas de
três a quatro gotas de água oxigenada. A positividade da reação é considerada
quando uma coloração vermelha é desenvolvida.
Reativo de Guáiaco
As
fezes são esfregadas em um papel de filtro, e são gotejadas de duas a três
gotas de ácido acético glacial e duas a três gotas de uma solução de álcool
etílico saturado com goma guáiaco em pó.
Depois é
adicionada igual quantidade de peróxido de hidrogênio a 3%. Tudo é misturado
com um bastão de vidro e a mudança de coloração é observada nos cinco minutos
seguintes. A positividade da reação é considerada quando uma coloração azulada
é desenvolvida. Uma coloração esverdeada é indicativa de reação negativa.
Imunocromatografia
O
teste de imunocromatografia utiliza a combinação de anticorpos monoclonais
conjugados e anticorpos policlonais anti-hemoglobina humana de fase sólida, com
elevada especificidade e sensibilidade.
Em
virtude da utilização de anticorpos específicos para a hemoglobina, não há
necessidade de realização de dietas, já que os anticorpos reconhecem somente a
molécula de hemoglobina (sangue).
Caso
haja sangue nas fezes, a hemoglobina se liga ao anticorpo monoclonal, surgindo
uma coloração rosa-clara. Na ausência da hemoglobina, não haverá o
desenvolvimento de coloração, indicando resultado negativo.
A
pesquisa de sangue oculto nas fezes deve ser realizada por homens e mulheres a
partir dos 40 anos ou que possuem histórico familiar de câncer colorretal. Caso
a pessoa opte pela colonoscopia, pode ser que o médico não ache necessário
fazer também o de sangue oculto.
Não
há uma periodicidade definida para a pesquisa de sangue oculto nas fezes se ela
for feita para o acompanhamento de uma doença inflamatória intestinal. Tudo
dependerá do paciente e recomendação médica.
Resultados anormais
Se
o exame der positivo você tem sangue oculto nas fezes. Isso quer dizer que você
está com um sangramento em algum local do intestino, e deve fazer uma
colonoscopia para descobrir qual o local e o motivo desse sangramento.
31 julho 2015
Testes indicam que novo medicamento pode retardar alzheimer

Cientistas
divulgaram os primeiros detalhes de como um novo medicamento pode retardar o
avanço da doença de Alzheimer em suas primeiras fases.
Dados da
companhia farmacêutica Ely Lilly sugerem que o medicamento, chamado de
solanezumab, pode cortar em cerca de um terço a taxa do avanço da demência.
As
informações foram apresentadas durante uma conferência nos Estados Unidos.
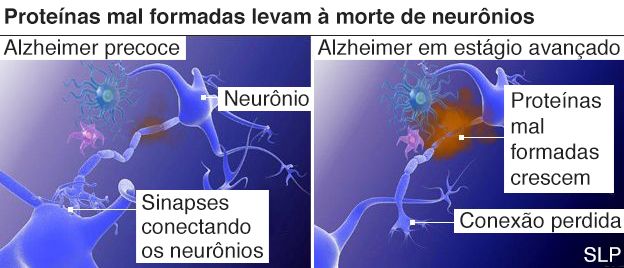
Atualmente,
não há como parar a morte de neurônios por causa do Alzheimer. Mas, o
solanezumab poderá, segundo os cientistas, manter estas células vivas.
Os
medicamentos disponíveis podem gerenciar os sintomas da doença ao ajudar no
funcionamento das células do cérebro que estão morrendo.
Este novo
medicamento ataca as proteínas deformadas, chamadas amilóides, que se acumulam
no cérebro devido ao Alzheimer.
Acredita-se
que a formação das placas de amilóides entre os neurônios leva ao dano e,
depois, à morte da célula.
Fracasso
O solanezumab já vinha sendo usado nas
pesquisas sobre a doença mas, os testes de 18 meses da droga acabaram em
fracasso em 2012.
Quando o laboratório Eli Lilly analisou com
mais atenção os dados, havia pistas de que o medicamento poderia funcionar para
pacientes nos primeiros estágios da doença.
A companhia pediu para que mais de mil
pacientes que participaram daquele primeiro teste de 18 meses, e que
apresentavam Alzheimer mais leve, para tomar o remédio por outros dois anos.
E os resultados positivos destes dois anos
foram apresentados na Conferência da Associação Internacional de Alzheimer.
"É outra prova de que o solanezumab tem
um efeito na patologia subjacente da doença", afirmou à BBC Eric Siemer,
do Laboratório de Pesquisas Lilly, no Estado americano de Indiana.
"Acreditamos que há uma chance de que o
solanezumab será a primeira medicação disponível que modifica a doença",
acrescentou.
Em 2016 serão divulgados mais resultados dos
testes e, então, a comunidade científica saberá se o solanezumab é realmente a
evolução no tratamento de Alzheimer esperado por todos.
"Os dados dão uma pista de que os
anticorpos estão tendo um efeito, é promissor e é melhor do que não ter efeito
nenhum, mas é inconclusivo", disse à BBC Clare Walton, gerente de pesquisa
da organização Alzheimer's Society.
"Depois de uma década de nenhum
tratamento e do fracasso de muitos remédios, é animador ouvir notícias
promissoras, mas (estas notícias) não falam realmente se o resultado é bom ou
ruim. Precisamos esperar a terceira fase do estudo, e isto é apenas em 18
meses", acrescentou.
Trauma Raquimedular (TRM)
O Trauma Raquimedular (TRM) constitui o conjunto de alterações, temporárias ou permanentes, nas funções motora, sensitiva ou autonômica, consequentes à ação de agentes físicos sobre a coluna vertebral e os elementos do sistema nervoso nela contidos.
O
acometimento da coluna cervical acontece em 2/3 dos pacientes com TRM e
frequentemente apresentam lesões simultâneas, como trauma torácico, abdominal e
lesões vasculares do sistema vértebro-carotídeo.
Fisiopatologia
Tipos de
Lesões:
Primária
→Lesão
imediata ao trauma devido contusão mecânica e hemorragia.
Secundária
→Eventos
bioquímicos que levam à disfunção e morte celular. Lesão Produzida por Manejo
Inadequado ou pela sua severidade (Hipóxia, edema, hipotensão,
compressão).
Medula
Espinhal
·
Pares de nervos se ramificam e chegam à todo o corpo;
·
Levam impulsos sensitivos do corpo para o cérebro;
·
Levam impulsos motores de cérebro para o corpo.
Anatomia
Coluna
Vertebral é composta por:
- 7 vértebras cervicais,
- 12 vértebras torácicas,
- 5 vértebras lombares,
- 5 vértebras sacrais-Cóccix.

Principais causas de TEM
- Acidente automobilístico e motocicleta;
- Mergulho em água rasa;
- Queda de altura;
- FAF - Ferimento por arma de fogo;
- Acidentes esportivos.
Lesões de coluna
- Fraturas por compressão de vértebras;
- Fraturas que produzem pequenos fragmentos de ossos, que podem alojar-se no canal espinhal, próximo à medula;
- Subluxação, que é o deslocamento parcial de vértebras do seu alinhamento normal na coluna espinhal;
- Superestiramento ou laceração dos ligamentos e músculos, produzindo uma relação instável entre as vértebras.
➜Hiperflexão – súbita desaceleração da cabeça e pescoço;
➜Hiperextensão – provocadas por queda, acidente automobilístico atingido por
trás e golpe na cabeça.
➜Pode provocar contusão, e isquemia da medula
espinhal sem comprometimento da coluna vertebral;
➜Carga axial – compressão – queda sobre os pés ou nádegas após cair ou saltar de
altura.
➜A coluna vertebral é comprimida, causando fratura e
LM;
➜Rotacional – torção extrema ou flexão lateral da cabeça e pescoço, fratura ou
luxação das vértebras cervicais.
Avaliação neurológica da lesão medular
➠Aspectos motores;
➠Distúrbios da sensibilidade;
➠Alterações dos reflexos.
Disfunção do sistema autônomo:
identificada pela perda de controle esfincteriano da bexiga/ do reto,
priapismo.
Choque medular
➥Condição neurológica imediatamente após a lesão da medula espinhal;
➥A vítima pode apresentar-se sem nenhuma função motora ou sensitiva mesmo
que nem toda a medula esteja lesada;
➥Permanentemente – paralisia flácida;
➥Produz flacidez, perda de
reflexos e sinal de babinski.
Nível da lesão
ü Lesões cervicais altas (C1-C2) - fratura
do atlas, fratura do enforcado;
ü Lesões cervicais inferiores
(C3-C8);
ü Lesões torácicas (T1-T12);
ü Lesões lombares (L1-L5);
ü Lesões sacrais ( S1-S5).
Sinais e Sintomas
·
Dor;
· Parestesia, amortecimento ou
fraqueza;
· Dor com movimentação;
· Dificuldade de respirar;
· Deformidade;
· Inchaço;
· Paralisia ou anestesia;
·
Incontinência.
Consequência da Lesão
Paraplegia
– É uma enfermidade provocada por lesão da medula,
geralmente desencadeada em consequência de acidentes que ocasionam feridas e
contusões sérias; pelo desenvolvimento de tumores e eclosão de infecções.
Ela pode
ser completa ou incompleta, em virtude da presença ou da ausência do domínio
sobre a região lesada e da capacidade de sentir estímulos na esfera periférica,
ou seja, no campo inferior à contusão do paciente;
- Paralisia de ambas as pernas;
- Quadriplégica ou Tetraplegia – paralisia de ambos os braços e pernas;
- Hemiplegia – paralisia do braço e perna do mesmo lado.
Complicações Precoces
Depende da gravidade da lesão
- Mais freqüente – cervical ou torácica alta;
- Insuficiência respiratória;
- Choque neurogênico.
Complicações
Tardias – Seqüelas
neurológicas graves.
Tratamento
⇢Restaurar vias aéreas;
⇢Ventilação adequada;
⇢Controle de hemorragia;
⇢Atenção ao choque medular ou
neurogênico – hipotensão, bradicardia, vasodilatação;
⇢Imobilização antes mesmo de
qualquer mobilização;
⇢Todos pacientes com suspeita de
TRM devem receber O2;
⇢Lesões cervicais e torácicas
podem causar paralisia da musculatura da parede torácica e a respiração ser
apenas diafragmática.
⇢Cirúrgico.
Referências
Delfino,
HKA. Lesões traumáticas da coluna cervical. 1ª ed.
Ed. Bevilacqua,2005. PHTLS. Atendimento pré-hospitalar ao traumatizado: básico
e avançado. 5 ed.
GALLO,
Hudak. Cuidados críticos de enfermagem: uma abordagem holística. 8ª ed., 2007,
Rio de Janeiro, Guanabara Koogan.
GALLO,
Hudak. Cuidados críticos de enfermagem: uma abordagem holística. 8ª ed., 2007,
Rio de Janeiro, Guanabara Koogan.
Hospital
Alemão Oswaldo Cruz. Modulo XV – Traumas e Emergências Cirúrgicas II.
Rio de
Janeiro: Comitê do PHTLS do National Association of Emergency Medical
Technicans (NAEMT) em colaboração com o Colégio Americano de Cirurgiões, 2006.
SCHETTINO,
Guilherme. Paciente crítico: diagnóstico e tratamento. 1ª edição, São Paulo,
2006, Manole.
Assinar:
Comentários (Atom)


